Indagación por Internet
Es
la sección del hospital que se encarga de la asistencia y cuidado del neonato o
recién nacido. Incluye la asistencia en el momento del parto, la atención de
los recién nacidos que están con sus madres en la maternidad y la de aquellos
neonatos enfermos que necesitan cuidados médicos.
Las
unidades neonatales pueden ser más o menos complejas. Todas comparten la
asistencia en la sala de partos y la presencia de áreas de cuidados básicos e
intermedios para aquellos neonatos que requieren vigilancia y atención médica,
pero que no se encuentran graves. Las unidades más complejas son las que
realizan el cuidado intensivo de los neonatos con problemas más serios, son las
unidades de cuidados intensivos neonatales (UCIN).
Las unidades que no tienen cuidados médicos intensivos están preparadas para la atención inicial de pacientes graves y para trasladarlos en condiciones adecuadas a los centros de mayor complejidad.
¿Quiénes están encargados de cuidar a los neonatos?
En el cuidado de los recién
nacidos intervienen diferentes profesionales como médicos, enfermeras,
auxiliares de enfermería, etc. Los pediatras especializados en los neonatos se
llaman neonatólogos. En ocasiones es necesaria la ayuda de otros especialistas
médicos para el diagnóstico y tratamiento de enfermedades complicadas o que
necesitan cirugía. Todos ellos trabajan en conjunto para cuidar de la mejor
forma posible a los recién nacidos ingresados en las unidades neonatales.
Además de los profesionales
sanitarios, es fundamental el papel de los padres como principales cuidadores
de sus hijos. Hoy en día, se intenta minimizar en lo posible la separación
padres-hijos que se produce con el ingreso hospitalario del recién nacido y así
implicar al máximo a la familia en su cuidado. Las unidades neonatales “de
puertas abiertas” permiten la entrada de los papás a la unidad las 24 horas del
día, sin restricciones. Intentar que la familia permanezca el mayor tiempo
posible con el niño hospitalizado y que los padres se conviertan en miembros
del equipo que cuida a su hijo, forma parte de lo que se denomina “cuidados
centrados en el desarrollo y en la familia”.
¿Cuál
es el papel de los padres en las unidades neonatales?
Los
padres son las personas más importantes para su hijo y todavía más cuando este
necesita estar ingresado en una unidad neonatal. Por ello es fundamental su
presencia, junto a él, entregándole su cariño y colaborando y participando en
sus cuidados.
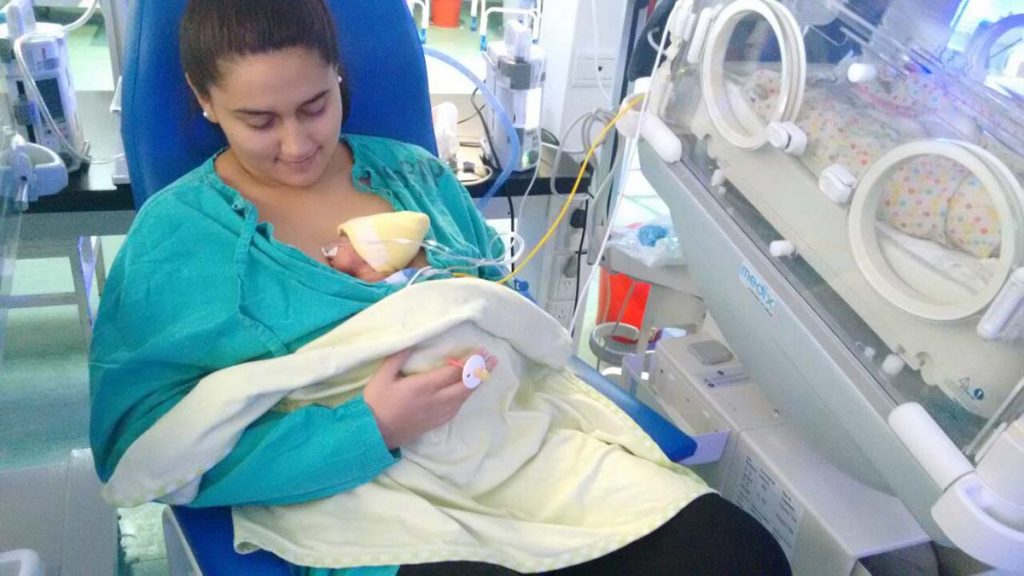
El
primer contacto de los padres con su hijo enfermo o prematuro suele ser a
través de las caricias. Tocarlo suavemente le proporciona tranquilidad y le
hace dormir mejor. Siempre que sea posible, los papás han de coger a su hijo y
acunarlo o ponerlo en posición canguro sobre su pecho, estableciendo contacto
piel con piel. El método canguro es especialmente beneficioso para
los niños prematuros. El contacto físico con su bebé favorece el vínculo, es
decir, el establecimiento de los lazos afectivos y facilita la lactancia
materna.
Cuando
los papás participan de los cuidados de su hijo aprenden a conocerlo mejor y
luego, cuando se van con él a casa, todo es más fácil. Si el bebé ha nacido
prematuro (antes de tiempo), la participación de los padres en sus cuidados le
ayuda a madurar en un ambiente más adecuado y a que se desarrolle mejor. Los
papás pueden hacer muchas cosas como asearlo, alimentarlo, tenerlo confortable
y llevarle objetos personales para hacer más acogedor su espacio; pero, sobre
todo, darle el cariño y el calor que su hijo necesita. El personal de
enfermería va guiando y enseñando a los papás sobre los cuidados adecuados a su
hijo.
En definitiva, cuando los padres pasan más tiempo con sus hijos, se familiarizan con el proceso que motivó el ingreso, participan en las decisiones médicas y en los cuidados, comprenden mejor todo aquello que rodea a su bebé durante su ingreso y se establece un mejor vínculo padres-hijo y la mejor preparación para cuando, por fin, llega el alta. (Fernández, B y Ureta, N., 2014).
¿Qué es la unidad de
cuidados intensivos neonatales?
Cuando
un bebé nace antes de tiempo, tiene problemas de salud o nace en un
parto difícil, va a la unidad de cuidados intensivos neonatales (UCIN). UCIN
son las siglas de "Unidad de Cuidados Intensivos Neonatales".
(Neonato es lo mismo que recién nacido.) Allí, los bebés reciben cuidados
intensivos de un equipo de expertos durante las 24 horas del día.
La
mayoría de estos bebés ingresan en la UCIN durante las primeras 24 horas que
siguen a su nacimiento. El tiempo que permanezcan allí dependerá de su estado
de salud. Algunos bebés solo están unas pocas horas o días. Otros necesitan
estar semanas o meses.
A
veces, la unidad de cuidados intensivos neonatales también recibe el nombre de:
·
Nursery de cuidados
especiales.
·
Nursery de cuidados
intensivos.
· Unidad de terapia intensiva de neonatología.
¿Quién
puede visitar la UCIN?
Los
padres pueden visitar y pasar tiempo con sus bebés mientras están ingresados en
la UCIN. Otros miembros de la familia también pueden visitar al bebé, pero solo
durante las horas establecidas para las visitas y durante poco tiempo. Los
niños que vistan la UCIN deben encontrase bien (en vez de estar enfermos) y
deben estar al día en su calendario vacunal. Pregunte al personal del
hospital sobre qué miembros de su familia pueden visitar a su bebé.
Algunas
unidades exigen a los visitantes llevar batas hospitalarias. Es posible que
también deban llevar guantes y mascarillas.
Todas
las personas que entren en una UCIN deben lavarse las manos antes de
entrar. (Habrá un lavabo y jabón bactericida en la habitación y cerca de la
entrada a la UCIN.) Esto es fundamental para mantener la UCIN lo más limpia
posible a fin de que los bebés no se expongan a gérmenes.
Es posible que usted se sienta tentado a llevar juguetes, pósteres y otros objetos para decorar la habitación de su hijo, pero pregúnteselo antes al personal de enfermería. Si se lo permitieran, esos objetos deberían ser fáciles de lavar (los peluches están prohibidos). Algunos hospitales dejan a los padres pegar fotografías u otro tipo de decoraciones en el exterior de la incubadora del bebé.
¿Para
qué sirve el equipo técnico de la UCIN?
Cuando
usted entre en la UCIN, es normal que se sienta un poco alarmado por todo el
equipo técnico que verá allí. Pero todo eso está allí para ayudar a encontrase
bien a su bebé. He aquí un breve repaso de parte del equipo técnico que se
puede encontrar en una UCIN:
Calentadores neonatales: unas cunitas provistas de calefactores en la parte superior para ayudar a los bebés a mantenerse calientes. Puesto que se trata de camas abiertas, permiten acceder fácilmente a los bebés.
Incubadoras: unas cunitas rodeadas de paredes de plástico duro y transparente. La temperatura interior de la incubadora se controla para que la temperatura del bebé sea la que debe ser. Los médicos, los enfermeros y otras personas pueden cuidar del bebé a través de los orificios que hay a ambos lados de la incubadora.
Fuente: Saceda, D. (s. f.). Incubadora, ¿Qué puede hacer por tu hijo? [Imagen]. https://www.webconsultas.com/bebes-y-ninos/el-bebe/como-funciona-la-incubadora-7777
Fototerapia: algunos
recién nacidos tienen un problema llamado ictericia, que hace que la piel y el
blanco de los ojos adquieran una tonalidad amarillenta. La fototerapia sirve
para tratar la ictericia. Durante el tratamiento, se coloca al bebé sobre una
manta especial de fototerapia, y hay unas lámparas conectadas a la cuna o a la
incubadora. La mayoría de los bebés solo suelen necesitar fototerapia durante
unos pocos días.
Fuente: Fototerapia salva vida a recién nacidos con exceso de bilirrubina en sangre. (2021, 6 enero). [Imagen]. EsSalud. https://andina.pe/agencia/noticia-essalud-fototerapia-salva-vida-a-recien-nacidos-exceso-bilirrubina-sangre-828843.aspx
Monitores: los monitores permiten que los enfermeros y médicos registren los signos vitales de los bebés (como la temperatura, la frecuencia cardíaca y la respiración) desde cualquier lugar de la UCIN.
Fuente: Monitor Neonatal C60 COMEN. (s. f.). [Imagen]. Galeriamedica. https://galeriamedica.mx/producto/monitor-neonatal-c60-comen/
Entre los monitores que puede haber en una UCIN. Se incluyen los siguientes:
Derivaciones torácicas: de
estos adhesivos, pequeños e indoloros, que están sobre el pecho de su bebé,
salen cables que están conectados a monitores. Registran la frecuencia cardíaca
y respiratoria del bebé.
Fuente: Rivera, M. (2016, 20 septiembre). Pulso Oximetría en Neonatos [Imagen]. https://relaped.com/pulso-oximetria-en-neonatos/
Oximetría de pulso (u ox): esta máquina mide la concentración de oxígeno en la sangre del bebé. Este dispositivo, también indoloro, se coloca en los dedos de las manos o de los pies del bebé como si se tratara de un pequeño vendaje y emite una luz suave de color rojo.
Fuente: Rivera, M. (2016, 20 septiembre). Pulso Oximetría en Neonatos [Imagen]. https://relaped.com/pulso-oximetria-en-neonatos/
Un sensor de temperatura: registra de la temperatura del bebé y la muestra en el monitor. Se trata de un cable recubierto que se pega a la piel del bebé con un parche adhesivo.
Fuente: García, S. (2019, 2 marzo). Parches inalámbricos para controlar los signos vitales de los bebés más vulnerables [Imagen]. https://principia.io/2019/03/02/parches-inalambricos-para-controlar-los-signos-vitales-de-los-bebes-mas-vulnerables.Ijg4NyI/
La tensión arterial: se monitoriza con una vía arterial o con un manguito que sirve para medirla.
Fuente: Globedia. (2011, 23 junio). Manejo hemodinámico del recién nacido-Consenso SIBEN 2011 [Imagen]. http://co.globedia.com/manejo-hemodinamico-nacido-consenso-siben-2011
Sondas de alimentación: a
menudo, los bebés prematuros o los que están enfermos aún no pueden mamar ni
succionar de un biberón. Hay otros bebés que sí son capaces de mamar o de tomar
el biberón, pero siguen necesitado más calorías para crecer. Estos bebés se
alimentan con leche materna o de fórmula a través de sondas. La sonda se
introduce en la boca o la nariz del bebé y le llega hasta el estómago. Las
sondas se fijan en su sitio con una cinta adhesiva para que no se muevan. Los
enfermeros las cambian a menudo para evitar las rozaduras que puede provocar la
fricción.
Fuente: Soto, K. (2016, 18 junio). Alimentación por sonda en Niños [Imagen]. Nutriyachay. http://www.nutriyachay.com/blog/alimentacion-por-sonda-en-ninos/
Vías intravenosas (VI): un
catéter intravenoso (o VI) es un tubo fino y flexible que se inserta en una
vena para dar medicamentos y líquidos a los bebés. Casi todos los bebés que
están en la UCIN llevan VI. Se suelen colocar en las manos o los brazos, pero
algunos bebés las llevan en otras partes del cuerpo, como los pies, las piernas
o el cuero cabelludo. Las vías intravenosas permiten administrar algunos
medicamentos de forma continua, gota a gota y a lo largo de todo el día o bien
administrar varias tandas de medicamento cada poca hora. El tratamiento con una
VI se puede llamar "goteo" o "infusión".
Fuente: Freepink. (2020). La mano del niño del primer duerme en una cama en hospital con la solución salina intravenosa. [Imagen].https://www.freepik.es/fotos-premium/mano-nino-primer-duerme-cama-hospital-solucion-salina-intravenosa_2818046.htmç
Vías: Algunos
bebés necesitan recibir mayores cantidades de líquidos o de medicamentos que
los que se pueden administrar por una VI. Les colocan tubos de mayor tamaño,
llamados vías centrales, en venas de mayor tamaño ubicadas en el pecho, el
cuello o la ingle. Los cirujanos se encargan de colocar estas vías.
Las vías arteriales se colocan en arterias, en lugar de en venas. Se
utilizan para controlar la tensión arterial y la concentración de oxígeno en
sangre (aunque algunos bebés pueden llevar unos manguitos especiales que les
toman la tensión arterial).
Respiradores: los bebés de la UCIN a veces necesitan ayuda adicional para respirar. Un bebé se conecta a un respirador mecánico (una máquina para respirar) a través de un tubo endotraqueal (un tubo de plástico que se introduce en la tráquea a través de la boca o la nariz). A algunos bebés que llevan mucho tiempo en la UCIN (varios meses seguidos) se les puede practicar una traqueotomía (se les coloca un tubo de plástico directamente en la tráquea) que luego se conecta al respirador.
Fuente: Medical, H. (2021). Ventilación para neonatos [Imagen]. https://www.hamilton-medical.com/es/Products/Ventilators-by-application/Neonatal-ventilation.html
Campana de oxígeno o cánula nasal: algunos bebés necesitan oxígeno adicional pero no necesitan conectarse a un respirador. Los bebés que pueden respirar por sí mismos pueden recibir oxígeno a través de un tubo de plástico colocado dentro de la nariz (llamado cánula nasal) o bien a partir de una campana que les cuelga sobre la cabeza.
Fuente: Barreto. (2015, 18 abril). Sistemas de suministro de oxígeno continuo. [Imagen]. UCI pediátrica. https://medicinacriticapediatrica.wordpress.com/2015/04/18/sistemas-de-suministro-de-oxigeno-continuo/
¿Puedo
llevar en brazos a mi bebé?
Dependiendo
de la salud de su hijo, es posible que usted pueda llevarlo en brazos incluso
aunque esté conectado a un respirador o lleve una vía intravenosa. Si los
médicos consideran que eso sería excesivo, usted podrá tomar la mano del bebé,
acariciarle la cabeza, hablarle y cantarle. El contacto suave será lo que más
tranquilizará a su bebé.
Pero,
a algunos bebés muy prematuros, el contacto físico les resulta muy estresante.
Los médicos pueden sugerir a los padres que limiten el contacto físico pero que
sigan pasando la mayor cantidad posible de tiempo con sus bebés. Pregúntele al
médico o al personal de enfermería qué tipo de contacto y cuánto contacto es el
mejor para su hijo.
Si
fuera posible, el método de la madre canguro (o de contacto piel a piel) es una
buena opción para crear lazos afectivos con su bebé:
- Colóquese al bebé (que suele llevar puesto solo un pañal y un gorrito) sobre el pecho debajo de la blusa para que repose sobre su piel.
- Abróchese la camisa holgadamente para mantener bien caliente al bebé.
- El contacto piel a piel puede facilitar la lactancia materna y mejorar el proceso de curación para que los bebés puedan ir antes a casa.
¿Cómo
puedo ayudar a cuidar de mi bebé?
Es
posible que una madre pueda amamantar a su bebé o bien que le pueda ofrecer
leche materna extraída con una bomba o leche de formula usando un biberón. Si
necesita ayuda para amamantar a su bebé o para extraerse leche materna con una
bomba, pídasela al personal de enfermería o a una asesora en lactancia.
Puesto
que muchos bebés que están en la UCIN no se pueden alimentar por sí mismos (sea
por estar poco desarrollados o por sus problemas de salud), pueden recibir
leche materna o de fórmula a través de sondas.
Los bebés de la UCIN tienen sus horarios de alimentación. El enfermero de su bebé le indicará cuándo debe comer y cuándo debe dormir. Cuanto más tiempo pase usted con su bebé, más cosas aprenderá sobre él, como las siguientes:
- ¿Qué tipo de interacción prefiere su bebé? (que lo acaricien, le canten, etc.)
- ·
¿En qué momento del
día está más alerta?
- ·
¿Durante cuánto tiempo
seguido puede interactuar con usted sin cansarse?
- ·
¿Cuándo está estresado
y necesita descansar?
Háblele
con una voz calmada y tranquilizadora, mantenga las luces en penumbra y reduzca
al máximo los ruidos. Aunque es posible que usted quiera relacionarse con su
bebé a menudo, deje que su pequeño duerma cuando lo necesite.
¿Cómo
puedo sentir menos estrés?
Tener
un bebé en la UCIN es una de las situaciones más estresantes que se pueden
tener en la vida. Usted puede estar lejos de sus círculos de apoyo habituales,
como sus amigos, su familia y sus demás hijos. Puede tener la sensación de que
su vida se ha trastocado por completo mientras espera el momento en que su bebé
estará preparado para volver a casa con usted.
Por duro que pueda ser, es importante que mantenga las cosas lo más normales que sea posible. Los siguientes consejos lo pueden ayudar:
- Preste atención a sus propias necesidades y a
las necesidades del resto de su familia, sobre todo, a las de sus otros
hijos. Hacer algo para usted mismo puede ser tan sencillo como darse un
baño relajante, dar un paseo o leer su libro favorito.
- Organice una actividad semanal para toda la
familia, y siéntense a hablar todos juntos sobre cómo les está afectando
esta experiencia.
- Diríjase a otros padres cuyos hijos están en
la UCIN en busca de apoyo. Ellos sabrán mejor que nadie cómo se siente.
Únase a un grupo de apoyo para compartir con otras personas sus
sentimientos, sus preocupaciones y sus triunfos.
- El capellán del hospital también lo puede
ayudar.
- Si cuida de sí mismo, estará más descansado y
se sentirá más capaz de cuidar y de conocer a su bebé. Aunque tener a su
hijo en la UCIN pueda ser muy duro, también es gratificante observar cómo
su pequeño crece y se hace más fuerte día tras día. (Gavin, 2019)
Bebes de bajo peso:
Los niños con BPN son un grupo heterogéneo que
comprende tanto a aquellos de término con peso bajo para la edad gestacional,
sinónimo de desnutridos in útero , con retardo del crecimiento
intrauterino o pequeños para la edad gestacional (PEG), así como a los
prematuros ya sean PEG, o tengan peso adecuado para la edad (AEG), además de
los productos de embarazos múltiples que presentan hasta en 46% asociación con
bajo peso, pero que han desarrollado todo su potencial de crecimiento para su
condición de producto múltiple. Cada uno de estos grupos tiene diferente
etiología, evolución ulterior, secuelas, morbilidad y mortalidad diferente.
Dicha diversidad representa una seria dificultad para su estudio grupal. La
mortalidad varía en forma exponencial con incrementos de peso de 500 g o
con incrementos de edad gestacional por arriba de las 30 SEG, por lo que
es necesario efectuar estudios estratificados por peso y edad gestacional para
llegar a conclusiones apropiadas para cada grupo.
Los
niños con BPN presentan como morbilidad neonatal inmediata: asfixia perinatal,
aspiración de meconio, hipotermia, hipoglucemia, hipocalcemia y policitemia,
además de las enfermedades asociadas a inmadurez y a los efectos de los
factores etiológicos que produjeron el bajo peso. Estos productos son más
susceptibles de hospitalización y eventos infecciosos más prolongados y
severos. Aquellos con BPN relacionado a malnutrición materna tienen hasta tres
o cuatro veces más riesgo de morir que los nacidos eutróficos, especialmente
por episodios de diarrea, infección respiratoria aguda o sarampión si no están
inmunizados. La susceptibilidad de morir por infección se mantiene aún en los
adultos jóvenes que tuvieron BPN, con riesgo hasta diez veces más alto que los
eutróficos al nacimiento.
El
rezago en el ritmo de crecimiento parece continuar aún después del nacimiento,
sobre todo en los niños con RCIU I o armónico, en los que los factores para la
desnutrición in útero ocurren por disminución del potencial de
crecimiento, a diferencia de los que tienen RCIU II o disarmónico, secundario a
malnutrición fetal que mantienen una rápida velocidad de crecimiento, bajo las
mismas condiciones de nutrición postnatal. Los recién nacidos con BPN
tienen mayor probabilidad de desnutrición postnatal y es probable que su talla
final sea menor a la esperada. La ventana de oportunidad para que un
producto de bajo peso recupere su crecimiento es muy corta. Si no ocurre en los
primeros meses, la capacidad de recuperación hacia la normalidad será menor;
más aún cuando la mayoría de estos pacientes ameritan ser hospitalizados
durante la etapa neonatal, 27% de ellos no alcanzará los estándares de peso y
talla para la edad al egreso.
Estos
pacientes también presentan enfermedades crónico degenerativas en la edad
adulta, principalmente enfermedades cardiovasculares (en particular
hipertensión arterial sistémica), diabetes tipo II, obesidad y osteoporosis que
parecen tener más relación con la alimentación hiperproteica que a menudo se
proporciona a estos pacientes, o bien a las alteraciones del balance en
los nutrientes y su acción sobre la vasculatura fetal.
Otro
gran problema que parecen tener los productos con BPN son las alteraciones del
desarrollo mental, problemas de aprendizaje y del lenguaje; secuelas motoras y
auditivas y alteraciones de conducta. Cravioto señaló que los
pacientes de término con RICU no presentan retardo del desarrollo neurológico y
sugiere que deben existir otros factores aparte del retardo en el crecimiento
que favorezcan esta situación. (Velázquez, et al., 2004).
¿Cómo se trata un bajo
peso de nacimiento?
El tratamiento
dependerá de los síntomas, la edad y la salud general de su hijo. También
variará según la gravedad de la afección.
El tratamiento para un
bajo peso de nacimiento incluye:
- tención en una unidad
de cuidados intensivos neonatales (UCIN).
- Cama con temperatura
controlada.
- Alimentación especial.
En ocasiones esto se hace a través de un tubo hasta el estómago si el bebé no
puede succionar. O también puede administrarse por vía intravenosa (IV).
Las perspectivas para
un bebé con bajo peso al nacer dependen en gran parte de cuánto pese en el
nacimiento. Los bebés que pesan menos de 500 gramos (1 libra y
1.5 onzas) son los que tienen más problemas y menos probabilidades de
sobrevivir.
Si no tienen otras
complicaciones, los bebés con bajo peso de nacimiento suelen "ponerse al
día" en su crecimiento físico. Para estos bebés, puede ser necesario
seguir un programa médico de control especial. (StanfordChildren,
s.f)
¿Qué es un embarazo
postérmino?
Un embarazo que dura más de 42 semanas se conoce como postérmino (o prolongado). Un embarazo que está entre las semanas 41 y 42 se conoce como término tardío. La mayoría de las mujeres dan a luz entre las 37 y las 42 semanas de embarazo.
¿Cuáles son las causas
de un embarazo postérmino?
Los médicos no saben
por qué algunas mujeres tienen embarazos más largos que otras. Es frecuente que
se deba a un error de cálculo de la fecha de parto. También es más probable que
usted tenga un embarazo postérmino si:
- Es su primer bebé.
- Tuvo otros embarazos
que pasaron las 42 semanas.
- Tiene sobrepeso.
- Espera un varón.
¿Cuáles son los
síntomas de un embarazo postérmino?
No se presentan
síntomas de un embarazo postérmino.
¿Cómo se diagnostica un
embarazo postérmino?
Para calcular su fecha
de parto, su proveedor de atención médica:
- Medirá el tamaño de su
útero en ciertos puntos al principio del embarazo.
- Tendrá en cuenta la
fecha en que oiga por primera vez los latidos cardíacos de su bebé en
desarrollo.
- Considerará la primera
vez que usted sienta que su bebé se mueve en su útero.
- Usará una ecografía
(ultrasonido).
- En caso de un embarazo
postérmino, es posible que su proveedor de atención médica haga exámenes para
verificar si su bebé está bien y para detectar problemas. Los exámenes pueden
incluir:
- Ecografía
- Comprobar cómo
responde la frecuencia cardíaca de su bebé a la actividad
- Verificar la cantidad de líquido amniótico
¿Cómo se trata un
embarazo postérmino?
El objetivo es prevenir
problemas y que el bebé nazca saludable. Su proveedor de atención médica hará
un tratamiento según:
- Su embarazo, su salud
general y sus antecedentes de salud
- Su capacidad de
manejar tratamientos, procedimientos y medicamentos específicos
- Su opinión o preferencias
- Su proveedor de
atención médica probablemente haga pruebas en la madre y el feto para detectar
problemas.
Esos
exámenes incluyen:
·
Conteo de los
movimientos fetales. Es un
seguimiento de los movimientos y las patadas de su bebé. Un cambio de la cantidad
y la frecuencia puede significar que su bebé en desarrollo está soportando
estrés.
·
Cardiotocografía en
reposo. Este estudio vigila la frecuencia
cardíaca de su bebé para detectar aumentos de los movimientos de su bebé. Esto
es un signo del bienestar de su bebé.
·
Perfil biofísico. Esta
prueba combina una cardiotocografía en reposo con una ecografía para vigilar el
bienestar de su bebé.
·
Ecografía. Este
estudio usa ondas de sonido de alta frecuencia y una computadora para producir
imágenes de los vasos sanguíneos, de los tejidos y de los órganos. Las
ecografías también se usan para hacer un seguimiento del crecimiento de su bebé
en desarrollo.
·
Estudios Doppler de
circulación. Son un tipo de ecografía que
usa ondas de sonido para medir la circulación de la sangre. Este estudio se usa
comúnmente si un bebé que se está desarrollando no está creciendo
adecuadamente.
Si los estudios
determinan que no es saludable que el bebé permanezca en su útero, su proveedor
de atención médica puede inducir el trabajo de parto para dar a luz al bebé.
La decisión de inducir
el trabajo de parto depende de muchas cosas. Durante el trabajo de parto, su
proveedor puede monitorear la frecuencia cardíaca de su bebé con un monitor
electrónico. Esto se hace para detectar cambios de la frecuencia cardíaca
provocados por niveles bajos de oxígeno. Es posible que usted necesite un parto
por cesárea si el estado de su bebé cambia.
A veces se usa una amnioinfusión durante el trabajo de parto si hay muy poco líquido amniótico o si el bebé está presionando el cordón umbilical. Se introduce un líquido estéril en el útero usando un tubo (catéter). Ese líquido ayuda a reemplazar el líquido amniótico y amortigua al bebé y el cordón. (StanfordChildren, s.f)
¿Qué es un nacimiento
prematuro?
Cuando un bebé nace más de tres semanas antes de la fecha prevista para el parto, se dice que es un bebé prematuro. Los bebés prematuros no han crecido ni se han desarrollado tanto como se deberían haber desarrollado antes de nacer.
¿Por qué ha nacido mi
hijo antes de tiempo?
La mayoría de las
veces, los médicos no saben por qué los bebés nacen antes de tiempo. Cuando lo
saben, suele ser porque la madre ha tenido un problema de salud durante el
embarazo, como:
- Diabetes (azúcar alto en sangre)
- Hipertensión arterial (tensión
arterial alta)
- Problemas cardíacos o renales
- Una infección vaginal, de las vías
urinarias o de las membranas amnióticas
Entre otros motivos de
que un bebé sea prematuro, también se incluyen los siguientes:
- Sangrado, debido a la posición
anormal de la placenta (placenta previa) o una placenta que se separa. del
útero antes de tiempo (desprendimiento prematuro de placenta).
- Tener un útero de una forma anormal.
- Estar embarazada de más de un
bebé (gemelos, trillizos o más).
- Tener bajo peso antes de quedarse
embarazada o no ganar suficiente peso durante el embarazo.
- Fumar, consumir drogas, o beber
alcohol durante el embarazo.
¿Mi bebé necesita
cuidados especiales?
Sí, los bebés
prematuros tienen muchas necesidades especiales. Los bebés pequeños y que nacen
con menos tiempo de gestación suelen tener más problemas de salud que los bebés
que nacen a término. Por eso, se suelen tener que cuidar en una unidad de
cuidados intensivos neonatales (UCIN). (Neonato es lo mismo que recién nacido.)
¿Por qué se tiene que
mantener caliente mi bebé?
Los bebés prematuros no
tienen la grasa corporal necesaria para mantener su temperatura corporal. Las
incubadoras y los calentadores radiantes los mantienen calientes en la UCIN:
- Calentadores neonatales: son
unas cunitas provistas de calentadores en la parte superior para ayudar a
los bebés a mantenerse calientes. Puesto que se trata de camas abiertas,
permiten acceder fácilmente a los bebés.
- Incubadoras: son
unas cunitas rodeadas de paredes de plástico duro y transparente. La
temperatura interior de la incubadora se controla para que la temperatura
del bebé sea la que debe ser. Los médicos, los enfermeros y otras personas
pueden cuidar del bebé a través de los orificios que hay a ambos lados de
la incubadora.
¿Cuáles son las
necesidades nutricionales de mi bebé?
La leche materna es
la mejor fuente de nutrición para todos los bebés, sobre todo para los bebés
prematuros. La leche materna contiene proteínas que ayudan a combatir las
infecciones. La mayoría de los bebés prematuros no se pueden alimentar
directamente del pecho ni succionar de un biberón al principio. Las madres se
pueden extraer leche usando una bomba y dársela después al bebé a través de una
sonda, un tubito que va desde la nariz o la boca del bebé hasta el estómago.
Si la madre no puede
producir leche materna, los médicos pueden sugerir alimentar al bebé con leche
materna humana pasterizada procedente de un banco de leche, lo que se
considera una opción segura.
Si usted no puede o no
quiere amamantar a su bebé ni se extrae leche materna, su bebé se puede
alimentar de leche de fórmula. Se pueden añadir unos nutrientes
adicionales especiales llamados fortificadores a la leche
materna o la leche de fórmula. Esto se hace porque los bebés prematuros
necesitan más calorías, más proteínas y otros nutrientes que los bebés que
nacen a término.
Los bebés se deben
alimentar lentamente porque podrían desarrollar una enterocolitis
necrosante, un problema intestinal grave que suele afectar a los bebés
prematuros.
Algunos bebés
prematuros que son muy pequeños o que están muy enfermos se alimentan a través
de una vía intravenosa (o VI), lo que se conoce como "nutrición
parenteral total" (NPT). La nutrición parenteral total contiene una
mezcla especial de nutrientes, como proteínas, hidratos de carbono, grasas,
vitaminas y minerales.
Los médicos y los
nutricionistas controlan atentamente la dieta de los bebés prematuros y hacen
cambios cuando es necesario para asegurarse de que los bebés reciben los
nutrientes que necesitan para crecer. (Gavin, 2019).